La salud privatizada en Colombia
Félix León Martínez Presidente Fedesalud
Investigador Grupo de Protección Social FCE UNAL
Bogotá, septiembre de 2021
Tres décadas de privatización de la salud en Colombia han naturalizado y consolidado la segregación de los ciudadanos en función de su capacidad económica, una nación ya reconocida por conformar una de las sociedades más desiguales e inequitativas del mundo. La máxima de la sabiduría popular “cuanto tienes cuanto vales”, que claramente aplicaba a muchas otras esferas de las relaciones sociales, tristemente se ha convertido ahora también en característica fundamental e inherente del Sistema de Salud.
Cuando inició el fenómeno de la privatización de los servicios públicos, con la reforma constitucional de 1.991 y después la reforma de salud de 1.993, existían muchas prevenciones en nuestro país, pero nadie era capaz de anticipar el nivel de brutalidad con que el cuanto tienes llegaría a irrumpir, como barrera discriminatoria, cada vez que un ciudadano solicitara o requiriera atención en salud. La aprehensión surgía, por supuesto, dado el hecho de que muchas sociedades democráticas exceptúan los sistemas de salud del funcionamiento clásico del mercado, que liga la posibilidad de adquirir bienes o servicios a la capacidad de pago.
Es importante aclarar que la segregación en el Sistema de Salud no opera como el “apartheid” en Estados Unidos antes de los años 60 o en Sudáfrica entes de los 90, o el “apartheid sexual” en Afganistán, sino en la forma sutil, pero brutal, que opera en nuestras sociedades la discriminación racial, la discriminación social, la discriminación sexual, en medio de sonoros discursos de igualdad.
La primera segregación que fue posible advertir, tras la delegación del Estado de su responsabilidad sobre la salud de los ciudadanos a una serie de empresas denominadas eufemísticamente “Entidades Promotoras de Salud” (EPS), era el abandono de las poblaciones dispersas de zonas marginales y marginadas del país, en buena proporción afroamericanas e indígenas. Fedesalud señalaba en 2005, que las comunidades asentadas en poblaciones ribereñas de las grandes vías fluviales no tenían acceso a los servicios de salud y que no existía en la práctica ninguna estrategia de atención que acercara los equipos de salud a los ciudadanos y concluía que “La inaccesibilidad geográfica es en realidad una inaccesibilidad económica, en función de los costos de transporte fluvial desde los sitios de vivienda hacia los centros de salud. Los ciudadanos, pobres por definición y clasificación en su mayoría, debían sufragar estas altas tarifas de
trasporte fluvial, que llegan a significar la mitad o un tercio de los ingresos familiares mensuales, si quieren acceder a la atención médica u odontológica.” (Fedesalud 2005)i
En el 2015, nuevamente Fedesalud, en respuesta a la Corte Constitucional, señalaba: “En este punto hemos señalado reiterada y públicamente que sistemas de salud basados en el mercado como el nuestro, con el incentivo dado a los aseguradores de restringir el gasto en salud y por tanto la demanda y oferta de servicios, para obtener mayores utilidades, constituyen un verdadero castigo para las poblaciones dispersas, ya que al asegurador no le convendrá hacer ningún esfuerzo para disminuir las barreras de acceso, lo que significaría aumentar sus gastos, a fin de llevar efectivamente servicios a la población dispersa. Por ello se limitará a atender la demanda y como la población no puede demandar, el negocio resultará más rentable, mientras el carnet de aseguramiento del régimen subsidiado acaba sirviendo a las familias poco más que la estampita de algún santo.” (Fedesalud 2015)ii
Y en el mismo sentido, el documento de respuesta a la solicitud de la Corte Constitucional agregaba: “También afirmamos, por ejemplo, cuando fue solicitado nuestro concepto sobre la causa de un número importante de muertes infantiles en comunidades indígenas del Chocó, que lo que en realidad nos extrañaba era que no murieran más niños, ante la grave situación sanitaria y la inaccesibilidad total a los servicios de salud. El mismo concepto de inaccesibilidad lo hemos reiterado ante distintos tribunales, cuando se nos ha sido solicitado. Nada ha cambiado diez y veinte años después del estudio.”
En otra publicación (Martínez 2017)iii, señalábamos ante tan dramática indolencia y discriminación: “En nuestro país, los derechos sociales y la protección social no logran reducir la desigualdad originadas en la historia de exclusión a un nivel admisible. En suma, no logran modificar la historia de exclusión y apenas actúan como paliativo. Quiere decir ello que no son capaces de desdibujar o compensar el peso del pasado, ni las desigualdades del presente, para hacer menos desiguales las condiciones del futuro. No alcanzaron ni siquiera “el derecho a tener derechos” (Marshall 1949)iv los miles de niños pertenecientes a las comunidades indígenas que murieron los últimos años en el departamento de La Guajira” (región de la Costa Atlántica fronteriza con Venezuela). La Comisión Interamericana de Derechos Humanos (CIDH) dictó en 2015 medidas cautelares en protección de niños y adolescentes de las comunidades Wayú de los municipios de Uribia, Manaure, Riohacha y Maicao. La decisión se basó, según la CIDH, en que los cobijados con estas medidas estarían en riesgo de salud por desnutrición y por la presunta falta de acceso al agua, situación que, señala la Comisión, habría causado la muerte a 4770 niños de esa comunidad indígena durante ocho años.
En 2018, en respuesta a las constantes muertes de niños de la etnia wayú, la Corte Constitucional declaró el “estado de cosas inconstitucional” en el departamento de La Guajira, para proteger el derecho a la vida, a la salud (fundamentales de los niños) y a la igualdad, y hacer cumplir lo establecido en convenciones internacionales sobre derechos humanos y de los niños por conexidad. La Corte estableció que “El derecho a la salud es esporádico o incluso inexistente para algunas comunidades wayuu. Los niños
y niñas que sufren de desnutrición encuentran dificultades en la atención en salud debido a un modelo de atención inadecuado para las zonas rurales dispersas, la falta de disponibilidad de la red hospitalaria y los problemas administrativos. Por ende, se debe fortalecer la totalidad de infraestructura en salud que garantice tanto el acceso como la prestación idónea del servicio, creando redes de servicios que traspasen las barreras de acceso en las zonas rurales dispersas.” (Sentencia T-302 del 2017).
Pero, en Colombia, lo que le suceda a las poblaciones marginadas, ya sean indígenas, afroamericanos o simplemente campesinos, es parte del paisaje, del show televisivo, como lo ha sido por decenas de años la eterna guerra en las regiones apartadas. No toca ni conmueve en absoluto a las clases dirigentes y tampoco a la mayor proporción de las clases medias de los grandes centros urbanos. Se considera “natural” que sobrevivan en condiciones precarias, comparables con las de siglos pasados, por lo que cada vez la brecha en calidad de vida, entre estas poblaciones y la de los centros urbanos, es mayor. En suma, son ciudadanos de segunda, respecto a los derechos, las oportunidades y las posibilidades ya alcanzadas por miles de millones de ciudadanos del mundo.
En este punto, es preciso señalar que, adicionalmente a lo ya evidenciado en los territorios apartados y con las poblaciones dispersas, sobre cómo la oferta de los servicios de salud (determinada por el mercado) no llegaba hacia la población alejada de los centros urbanos, se encontró también evidencia de este indeseable efecto del alejamiento de los servicios de la población pobre, en una investigación realizada en la concentración urbana más grande del país, precisamente Bogotá, que supera los ocho millones de habitantes.
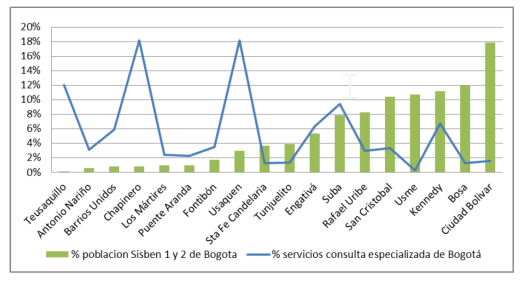
La investigación (Martínez 2012)v demostró que los habitantes de las localidades (comunas o colonias) con mayor población, del sur y occidente de la ciudad, disponían de muy pocos servicios de consulta externa, general y especializada, por cada 100.000 habitantes, lo que implicaba, en primera instancia, una necesidad de desplazamiento para obtener dichos servicios (concentrados en otras localidades que presentaban un excedente de servicios para su población), hecho que, en resumen, constituía una doble barrera, geográfica y económica, para el acceso a los servicios.
Los servicios hospitalarios se encontraban igualmente concentrados en las localidades del norte y oriente de la ciudad, donde vive la población con mayor capacidad económica, fenómeno que se acentuaba cuando aumentaba el nivel de complejidad de la atención, es decir, cuidados intermedios y cuidados intensivos, servicios que desaparecían prácticamente en las localidades más pobres del sur de la ciudad.
“Pero las diferencias en la oferta se tornan verdaderamente preocupantes en cuidados intermedios y cuidados intensivos pediátricos, servicios inexistentes en la práctica en las localidades con mayor población del occidente y sur de la ciudad, justamente las localidades con mayor concentración de población de 1 a 17 años de edad. Es preciso señalar adicionalmente otro agravante: el hecho de que estos se encuentran concentrados en las localidades donde hay menos nacimientos y menor mortalidad infantil. Del mismo modo, las localidades con mayor natalidad y mortalidad infantil por enfermedades prevenibles, cuentan en general con el menor número de servicios pediátricos con capacidad de resolución, o incluso con ninguno, como en el caso de Ciudad Bolívar, localidad con la mayor mortalidad de menores de un año de edad por este tipo de enfermedades.” (Martínez, 2012, pp. 268-269)
En los resultados de la investigación se sintetizaba la enorme inequidad de una sociedad cuya oferta de servicios de salud, en clínicas, hospitales y centros médicos, registrados y habilitados en la capital, se alejaba consistentemente de la población más pobre y, por tanto, más necesitada en términos de salud. La investigación, en sus conclusiones, dejó abierta la pregunta de cómo asigna y distribuye el mercado, pues, supuestamente, el aseguramiento universal y por tanto la garantía de la demanda, previamente financiada con la asignación de recursos por cápita similares por cada ciudadano, entregados a las
aseguradoras, iban a garantizar el acceso igualitario y sin discriminación de la población a los servicios.
Finalmente preguntaba si “¿Puede el Estado desprenderse de la obligación de garantizar una oferta mínima de servicios que responda a las necesidades de los usuarios o si los esfuerzos son insuficientes para compensar el desastre en términos de desigualdad que este sistema genera?” El estudio dejaba en claro, la profunda responsabilidad y el enorme desafío de la sociedad y el Estado para corregir el desastre ocasionado por las tesis del mercado auto-regulado y las profundas desigualdades e inequidades que generan los negocios de la salud, algunas que ya llegan a constituir un problema de derechos humanos.
Hasta aquí se evidenciaban las dificultades para acceder a los servicios de salud de las poblaciones dispersas del país, las poblaciones rurales y las poblaciones pobres y marginadas de las grandes ciudades, en razón de una oferta diferencial de infraestructura y servicios, que demuestra una discriminación estructural. Sin embargo, la privatización ha fabricado otros niveles de segregación aún más complejos, incluso para quienes residen en ciudades y zonas urbanas con alta disponibilidad de servicios.
Si se dejaran de lado las barreras geográficas, y se supusiera por un momento que toda la población está asegurada, mediante el Régimen Contributivo o el Subsidiado, es decir tampoco se tuviera en cuenta que centenares de miles de ciudadanos ven interrumpida temporalmente su afiliación y su atención en salud por pérdida del empleo o por pérdida de la capacidad de pago, o simplemente les niegan el acceso a los servicios por mora en el pago de los aportes a la seguridad social por parte del patrono o el trabajador independiente, y también que centenares de miles de ciudadanos ven interrumpida su afiliación al Régimen Subsidiado, por cambio de municipio de residencia, atraso en el ingreso de las novedades vitales o, simplemente por modificación del puntaje de pobreza utilizado para tener derecho al subsidio, o cambio de régimen de aseguramiento o de EPS, aún los ciudadanos deberán enfrentar otro gravísimo problema de discriminación y segregación.
El problema, que se describe a continuación, se origina en que las Empresas Promotoras de Salud, con los recursos de la seguridad social de los colombianos, han utilizado todo su poder económico -alcanzaron hace muchos años el top de las más grandes empresas del país-, para cooptar reiteradamente al Estado (Congreso y Gobiernos sucesivos), a fin de incidir en la regulación, es decir, para lograr la expedición de leyes y decretos que favorecieran su negocio. Aunque hay múltiples pruebas de esta intervención a través de los años (compra del regulador, intimidación de funcionarios, puerta giratoria, control de la información), mecanismos mediante los cuales han logrado en muchas ocasiones colocar al Estado a su servicio, en contra de los intereses de los ciudadanos, en este punto se hará referencia únicamente a aquel grupo de normas que facilitaron que las EPS, entidades que manejan el seguro público de salud en Colombia, actúen simultánea y libremente como empresas privadas, vendedoras de planes de salud prepagados y de planes complementarios al Plan Obligatorio que les compra el Estado para sus ciudadanos.
Si se entrega un servicio público a entidades privadas, en este caso el seguro obligatorio de salud, y al mismo tiempo se les permite vender a sus “clientes” con mayor capacidad de pago “mejoras” en la prestación de los servicios de salud (pólizas prepagadas o planes complementarios), las consecuencias serán inevitables: Por una parte, permitir ingresos y ganancias adicionales para estas empresas y, por otra, consolidar un sistema de segregación de los ciudadanos en función de su capacidad económica. Dos caras de la misma moneda.
Pero dado que las Empresas de Medicina Prepagada y EPS (negocios distintos de las mismas empresas) no podían ofrecer un plan de salud más amplio a estos “clientes” dispuestos a gastar recursos adicionales (dado que la Corte Constitucional ordenó igualara los planes de salud de todos los ciudadanos, sin importar su capacidad de pago), el producto a vender en Colombia solamente podría incluir privilegios, como mayor oportunidad en la atención y/o servicios de mayor calidad, es decir, la garantía de no tener que hacer parte de las listas de espera de los otros afiliados de la misma EPS y, de otra parte, el acceso a clínicas y centros médicos con mayor reputación.
Por ejemplo, respecto a la mayor oportunidad de la atención, una EPS promociona un plan complementario con estas frasesvi: Acceso directo hasta 14 especialidades médicas desde el primer día. Autorización del servicio de manera inmediata y directa. Es preciso resaltar, en este punto, que la garantía del “acceso directo a especialidades médicas” tan sólo llega a ser un producto atractivo, y por tanto comercializable, cuando resulta muy difícil para los afiliados regulares de la EPS acceder a dichos especialistas. El anuncio del privilegio, obtenible con dinero, muestra implícitamente la otra cara de la moneda: la situación precaria de atención para quienes no pueden pagar el “acceso directo”.
Una reconocida filósofa europea señala: “El cargo extra que se le permite pagar a un sujeto por un poco de comodidad, indirectamente le resta comodidad a otro que no ha comprado ese beneficio…. Esto ocurrió en Eslovenia con el seguro de salud complementario. Si al principio parecía que la gente iba a comprar un poco más de confort con ese seguro de salud complementario del seguro de salud obligatorio, la situación actual es tal que quienes no tienen ese seguro tienen un acceso muy limitado al cuidado básico de salud.” (Salecl 2021) vii
Lo señalado por la filósofa permite precisar el problema social que se origina la introducción de mecanismos de mercado en un servicio público. No se trata tan sólo de que unos ciudadanos con dinero tengan el privilegio de saltar la fila de espera, para la consulta, el examen diagnóstico, la cirugía o cualquier otro procedimiento en salud, sino el hecho de que, al saltarla, afectan a los demás ciudadanos. Siempre que, por cualquier razón, determinadas personas puedan legalmente colarse en una larga fila, estarán empeorando la situación de quienes deben esperar pacientemente en la misma, pues compiten deslealmente por el mismo escaso recurso.
Previamente se señaló que el producto (el privilegio) era comercializable sólo si resultaba muy difícil acceder al especialista. Se puede agregar que, si ya era difícil previamente conseguir una cita para la mayoría de los afiliados a las EPS, que no pueden
pagar un plan adicional a su cotización a la seguridad social, ahora se vuelve casi imposible, dado que muchas personas se pueden colar “legalmente” en las listas de espera. Y no se trata de razones de apremio médico precisamente, la única razón ética que debería justificar saltar a los demás enfermos que esperan pacientemente su atención. El mecanismo de mercado instituye una segregación brutal en la sociedad colombiana, pues refuerza el mensaje de que la salud y la vida de unos ciudadanos es más importante que la de otros y, en síntesis, legaliza el hecho de que los ciudadanos con dinero puedan pisotear a los que no lo tienen.
Respecto al privilegio de autorización de servicios de manera inmediata y directa que mercadean estas empresas, cabe decir algo similar. De la misma forma, dos características hacen que el sistema se haya vuelto perverso, brutal y discriminatorio. Primero, que exista un problema muy grave con las autorizaciones de servicios de salud para la mayoría de los afiliados, para que el producto de autorizaciones inmediatas y directas sea vendible. Segundo, que las mismas EPS, que dilatan las autorizaciones a la mayoría de sus afiliados, sean las que vendan el plan para lograr autorizaciones inmediatas a quienes tengan capacidad de pago.
Es necesario precisar que el arreglo institucional por el cual el Estado colombiano delegó la organización y prestación de los servicios de salud a particulares, consistió en entregar una población y unos recursos limitados por cada ciudadano (per cápita) a un administrador-asegurador privado y que dicha delegación incluye, quiérase o no, el incentivo a controlar y reducir el gasto (dilatando o negando servicios) en función de lograr mayor utilidad.
Según el propio Ministerio de Salud, dicho arreglo institucional se ha traducido en múltiples barreras de acceso a los servicios de salud: “Los excesivos trámites (e. g. la autorización para la prestación de los servicios) a cargo del afiliado y la limitación en los canales de comunicación se han convertido en barreras para el usuario, a la vez que es una forma de controlar el gasto. La Encuesta de Calidad de Vida del año 2011 determinó que el segundo aspecto que más influye en la calidad del servicio que reciben los usuarios de sus respectivas EPS son los trámites excesivos y dispendiosos”. (Ministerio de Salud, 2013)viii
La negación de servicios y las barreras administrativas señaladas han ocasionado que los ciudadanos recurran a la tutela, mecanismo establecido en la Constitución colombiana para defender los derechos de los ciudadanos, entre ellos el derecho a la salud. Adicionalmente, han sido constantes las denuncias de los medios de comunicación sobre graves complicaciones y muertes originadas en las negaciones o tardanzas excesivas en las autorizaciones de servicios. Los resultados se observan en la prensa a diario y también en la masiva instauración de tutelas por parte de los ciudadanos para conseguir la atención en salud requerida, reiteradamente negada, diferida o burlada. Se calcula que desde el inicio de la Ley 100 de 1993 estas superan los tres millones.
Es fácil comprobar la existencia real de puertas y oficinas diferentes, en muchos casos, o ventanillas preferenciales o respuesta telefónica preferencial, en otros, para que los ciudadanos que pagaron las pólizas prepagadas o los planes complementarios a las EPS reciban atención inmediata, mientras los demás ciudadanos se ven sometidos a largos tiempos de espera, tratando de lograr que estas empresas tan sólo autoricen los exámenes, medicamentos o tratamientos ordenados por su médico (que consigan la cita y los atiendan efectivamente es otro problema posterior). Incluso el software, elemento central de la gestión del seguro de salud en estas organizaciones privadas, está intencionalmente diseñado para reducir los tiempos en que se programan los servicios requeridos por los afiliados que pagan los planes adicionales y alargarlo, en consecuencia, para los solicitados por quienes no tienen capacidad de pago.
Pero estas puertas diferentes no sólo se encuentran en las oficinas de autorizaciones de las aseguradoras, se pueden documentar igualmente en la mayoría de las clínicas y centros especializados, para separar la atención de unos y otros ciudadanos, de modo que quienes cuentan con las pólizas o los planes adicionales sean atendidos con mayor rapidez, oportunidad y comodidad.
Los contratos de estas aseguradoras privadas con clínicas y hospitales incluyen pagos diferenciales para la atención de pacientes con póliza prepagada, pacientes del plan complementario “oro”, del plan complementario “plata” o del plan complementario bronce” (o nombres similares). Finalmente, las EPS asignan a los centros médicos la tarifa más baja para aquellos afiliados que apenas pueden costear la cotización del seguro obligatorio. Todo un sistema de discriminación escalonado. Cuanto tienes, cuanto vales, se trasladó de esta manera a los hospitales, las clínicas y los centros médicos. La brutal segregación ha alcanzado incluso los servicios de urgencias, donde quienes tienen capacidad de pago, los clientes “preferenciales”, ingresan por una puerta especial, que garantiza atención inmediata, mientras los demás ciudadanos, hacinados, deben esperar su turno pacientemente en salas de espera abarrotadas y pasillos. Una vez más se comprueba, en esta instancia, donde se juega la supervivencia misma, que la vida de quienes tienen dinero vale más que la vida de los que no lo tienen, en un sistema de salud privatizado.
Por otra parte, puede verse con claridad cómo la intensiva mercantilización se traduce en violencia contra los ciudadanos, en el ejemplo del transporte de pacientes. Las ambulancias son ahora privadas (en gran proporción) y trabajan para una institución determinada, por lo que la mayoría de las veces pasan de largo frente a personas “tiradas en la calle” que requieren transporte de urgencia a un hospital, por enfermedad o accidente, porque no son clientes de su empresa, como pasaban de largo los carros de bomberos de las compañías de seguros en el siglo XVIII, si la casa incendiada no tenía la identificación de “protegida por” su compañía. Esto, por supuesto, tampoco se permite en países con algún grado de responsabilidad de la organización social, pues, por más capitalistas o “pro mercado” que sean, cuentan con servicios de emergencias públicos (bomberos y ambulancias) que protegen a todos los ciudadanos por igual.
Más grave aún, resulta el hecho de que algunas clínicas privadas pagan comisión a una serie de ambulancias freelance por cada paciente de accidente de tránsito llevado a su institución, dado que el Seguro Obligatorio de Accidentes de Tránsito es mejor pagador que las EPS. Los conductores trasladan los pacientes hacia la clínica que les paga la comisión, sin importarles que esta quede al otro extremo de la ciudad y que haya otras instituciones mucho más cercanas para atender el herido. Por supuesto, prevalece el negocio, y ante la posibilidad de ganar una comisión, poco importa que la demora en la atención de la urgencia empeore el pronóstico o incluso pueda causar la muerte del paciente. Adicionalmente, los conductores, informados por radio de cada accidente de tránsito, se lanzan a grandes velocidades por las calles de las ciudades para que la competencia no les quite el “cliente” y, debido a ello, también causan serios accidentes de tránsito. (Martínez 2019)ix
Para completar el cuadro de inequidad social en la prestación de servicios de salud, basta decir que en los últimos años el país presencia la inauguración de grandes clínicas de alta tecnología en Bogotá y otras grandes ciudades del país, con enormes anuncios en la prensa, en los cuales se deja claro a los ciudadanos que estas instituciones son únicamente para clientes privados, de planes complementarios o de empresas de medicina prepagada. Es preciso aclarar, por supuesto, que de estas clínicas (que discriminan a los afiliados regulares del sistema) salieron el mayor número de cobros por el uso de nuevas tecnologías y medicamentos innovadores de altísimo costo, contra los recursos públicos. Al fin y al cabo, los clientes preferenciales están también afiliados al Régimen Contributivo y las aseguradoras privadas son también EPS, que no van a pagar de su negocio privado de medicina prepagada estos servicios de “mejor clase”, sino con los recursos de todos los colombianos.
Dada esta realidad, por enésima vez, la tecnocracia económica, aquella que toma las decisiones importantes sobre el Sistema de Salud de los colombianos, haciendo gala de su lógica eficientista y clasista (propiedades que nunca parecen separarse), emitió al inicio de este gobierno una nueva regulación que refuerza y afianza la desigualdad entre los ciudadanos de nuestro país. La norma sobre los presupuestos máximos (para cubrir tecnologías innovadoras y costosas) entrega cinco veces más recursos al conjunto de las EPS del Régimen Contributivo que a las del Régimen Subsidiado, con poblaciones similares en número.
Como los ciudadanos urbanos de mayores ingresos exigen y gastan históricamente cinco veces más en servicios de alta tecnología, requieren presupuestos máximos cinco veces más altos en sus EPS -se desprende de la nueva norma-. Como las poblaciones dispersas y pobres, no demandan ni gastan mucho en estos servicios, sus EPS requieren cinco veces menos presupuesto. Este ejemplo no es más que la reiteración de muchas otras normas, expedidas con la disculpa de la eficiencia, pero que siempre acaban consolidando la segregación en nuestra sociedad.
El mensaje (subliminal), que reciben a diario los ciudadanos, es que acceder a los servicios, supuestamente garantizados por la ley y la Constitución, seguirá siendo para ellos un viacrucis, a no ser que tengan dinero para pagar un plan complementario o una póliza
prepagada. Eso les reiteran todos los días las EPS, mediante la masiva publicidad de los planes prepagados y complementarios. “Nuestro cliente preferencial tendrá atención inmediata, de primera calidad… Pensamos en tu bienestar y el de tu familia”, mensaje que, por contraste, permite deducir que, si no es cliente preferencial, tendrá serias dificultades en la atención y no pensarán en su bienestar, ni en el de su familia.
La realidad es que el Sistema de Salud “resultante” de la privatización tiene cuatro clases de clientes: los de primera categoría, con póliza de medicina prepagada; los de segunda, con plan complementario (oro, plata o bronce); los de tercera, que solo cuentan con el Plan Obligatorio del Régimen Contributivo; y los de cuarta, afiliados al Régimen Subsidiado. Las EPS recuerdan los ferrocarriles del siglo XIX en Europa, con vagones distintos para clases sociales diferentes. Algunos otros pobres ciudadanos ni siquiera logran subirse al tren.
Se señaló, al comienzo de este escrito, que tres décadas de privatización de la salud en Colombia han naturalizado y consolidado la segregación de los ciudadanos, en función de su capacidad económica, una nación ya reconocida por conformar una de las sociedades más desiguales e inequitativas del mundo. Quiere decir lo anterior que, si se quiere construir una sociedad más justa y equitativa para el futuro, será requisito inexorable poner fin las profundas desigualdades e inequidades que generan los negocios de la salud, o lo que es igual, acabar con este Sistema de Salud y construir otro en el que la vida y la salud de quienes tienen dinero, no valga más que la vida y la salud de quienes no lo tienen.
Referencias
i Fedesalud 2005 “El Sistema de Seguridad Social en Salud en la Región Pacífica Colombiana, La
problemática de la población dispersa”. Martínez Félix y otros. FEDESALUD. Bogotá, 2005.
ii Fedesalud 2015. Respuesta al Auto 47 de 2015 de la Corte Constitucional. https://fedesalud.org/images/pdf/pronunciamientos/Respuesta%20FEDESALUD%20Auto%2047%20de% 202015.pdf
iii Martínez Félix. “La Protección Social: bajo el velo de ignorancia”, en Rodríguez Oscar (E). “La
Protección Social bajo el reino del mercado”. Colección Estudios sobre Protección Social. Facultad de
Ciencias Económicas, Universidad Nacional de Colombia. Bogotá. 2017.
iv Marshall, Thomas H. ([1949] 1998). Ciudadanía y clase social (conferencias A. Marshall; Cambridge, 1949). En T. H. Marshall T.H. y T. Bottomore, Ciudadanía y clase social. (pp. 15 a 82). Madrid: Alianza. v Martínez Félix. “Barreras geográficas y equidad en el acceso a los servicios de salud en el distrito
capital” Capítulo V, en Restrepo D. y Hernández M. (E) Inequidad en salud en Bogotá: convocatoria para la acción colectiva. Colección La seguridad social en la encrucijada. Tomo VII. Secretaría Distrital de Salud. Centro de Investigaciones para el Desarrollo, Facultad de Ciencias Económicas. Universidad Nacional de Colombia, Oficina de Comunicaciones CID, Bogotá. 2012.
vi https://www.coomeva.com.co/publicaciones/156994/plan-complementario-de-coomeva-eps/
vii Salecl Renata. “El placer de la Transgresión”. Editorial Godot. Buenos Aires. 2021.
viii Ministerio de Salud y Protección Social (2013). Exposición de Motivos. Proyecto de Ley “Por medio de
la cual se redefine el Sistema General de Seguridad Social en Salud y se dictan otras disposiciones”. Bogotá: Ministerio de Salud y Protección Social.
ix Martínez Félix. La salud en el juego del Mercado, en Arévalo Decsi (E). “Poder político y mercado en las reformas a la seguridad social”. Colección La seguridad social en la encrucijada. Tomo VIII. Facultad de Ciencias Económicas. Universidad Nacional de Colombia – FEDESALUD, Bogotá, 2019